Pflege ist weiblich. Schon das Fundament der Krankenpflege, wie wir sie heute kennen, geht auf eine Frau zurück, auf Florence Nightingale nämlich. Die Britin, die gegen den Willen ihrer wohlhabenden Eltern Krankenpflegerin wurde, kämpfte im Krimkrieg 1853 bis 1856 erstmals für dringend nötige Reformen in ihrem Beruf. In Istanbul stationiert, setze sie neue Ideen in der Versorgung der Soldaten um, die auch umgehend Erfolg zeigten. Damit wurde sie so etwas wie eine nationale Berühmtheit. (Gegen die damals katastrophalen hygienischen Zustände kam allerdings auch sie nicht an).
Zurück in England, analysierte sie die im Krimkrieg gesammelten Sterbestatistiken und machte die unzureichenden Sanitärbedingungen für die hohen Sterberaten mitverantwortlich: Eine Erkenntnis, die künftig Nightingales Schriften und Ideen stark beeinflussen sollte. Wichtig war ihr vor allem die Ausbildung künftiger Generationen von Pflegenden: 1860 wurde die „School of Nursing” im Londoner St. Thomas Hospital eröffnet. Lange Zeit galt die Institution als Vorzeigemodell einer pflegerischen Ausbildungsstätte und Nightingales Notes on Nursing von 1859 als ein Klassiker des Berufsstandes.
Die weiblich geprägte Pflege ist auch heute noch kein tradiertes Klischee, sondern durch Hard Facts glasklar belegbar: 65 Prozent aller Befragten im Pflegesektor sind Frauen, so eine Sonderauswertung des Arbeitsklima-Index aus 2021, der vom Sozialministerium in Auftrag gegeben wurde. Erschreckende 15 Prozent aller Befragten insgesamt haben bereits konkrete Pläne, aus dem Beruf auszusteigen. Und satte 65 Prozent halten es zudem für unwahrscheinlich, ihren Beruf bis zur Pension auszuüben. Es stellt sich also nicht die Frage, ob sondern wann der jetzt schon drastische Mangel an Pflegefachkräften voll durchschlagen wird.
Tropfen auf dem heißen Stein
Die Gründe für den Pflegemangel sind rein rechnerisch gesehen klar: Einerseits gibt es die immer älter werdende Bevölkerung und dazu parallel die ebenfalls älter werdenden Pflegenden: Über 30 Prozent des gesamten Personals sind heute bereits über 50 Jahre alt, die Pensionierung ist also in Sichtweite. Andererseits gibt es eine hohe Fluktuation im Job. Heißt: Auch wenn die Zahl der Neueintritte in den Beruf zwar numerisch gestiegen ist, sind viele mittelfristig ausgebrannt, krank oder wechseln gar den Beruf. Die rund 6.000 jährlichen Absolventen diverser Schulen und Lehrgänge sind da nur ein Tropfen auf dem heißen Stein.
„Wenn die Politik nicht endlich geschlossen und entschlossen handelt, dann bewegen wir uns von einer Pflegekrise auf eine Pflegekatastrophe zu", warnte Caritas-Präsident Michael Landau kürzlich und spielt damit auf die schon vor Jahren von der Regierung verkündete Pflegereform an, die bislang ein zahnloser Papiertiger geblieben ist. 2018 wurde sie von der damaligen Gesundheitsministerin Beate Hartinger-Klein ins Leben gerufen. Als ein erster konkreter Fixpunkt im Februar 2021, also mitten in der Corona-Pandemie, gilt die Gründung der „Taskforce Pflege“ unter dem damligen Gesundheitsminister Rudolf Anschober.
Im Februar 2022 folgte dann der Kick-Off für das Pilotprojekt „Community Nurses“ unter dem amtierenden Gesundheitsminister Wolfgang Mückstein, der Anschober abgelöst hatte. Community Nurses sollen als zentrale Ansprechpersonen für Betroffene fungieren, mit niederschwelligem Zugang, und regional und wohnortnah pflegerische Unterstützung anbieten, so die Idee dahinter. 123 Pilotprojekte mit mehr als 190 Community Nurses wurden österreichweit finanziert, so Mückstein.
Auch Mücksteins Nachfolger Johannes Rauch will eine große Pflegereform mit mehreren Schwerpunkte umsetzen: Mit einem Budget von einer Milliarde Euro sollen rund 20 Projekte finanziert werden werden. Für die Pflegenden wurde eine Gehaltserhöhungen in den Jahren 2022 und 2023 fixiert, hier stellte laut Aussage des Gesundheitsministeriums der Bund insgesamt 570 Millionen Euro zur Verfügung. Profitiert haben davon etwa 150.000 Menschen österreichweit. Eine zusätzliche Entlastungswoche für Pflegekräfte ab dem 43. Lebensjahr ist ebenfalls fix.
Familiäre Care-Arbeit ist und bleibt weiblich
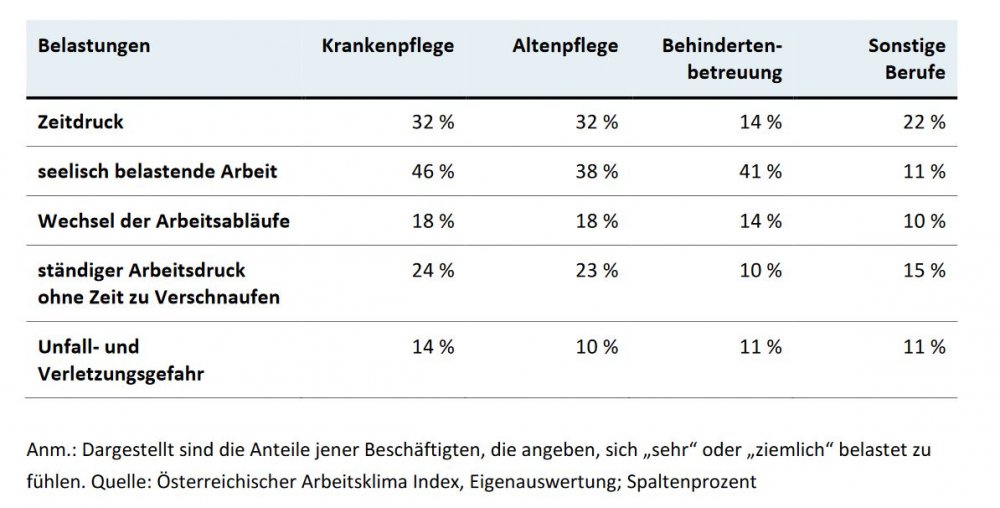
Hochnotwendig, denn vielfach kritisiert wird der allergrößte Brocken im Pflegebereich: Die Arbeitsbedingungen. Und hier tut sich wenig. Vor allem unter dem Zeitdruck und der enormen Arbeitsverdichtung krankt es laut Arbeitsklima-Index: Rund jeder dritte Beschäftigte in der Kranken- und Altenpflege fühlt sich dadurch stark belastet. Die Zeit zum Verschnaufen und Durchatmen fehlt massiv, geben die Befragten an, und ein Viertel der Beschäftigten leidet darunter. Der stetige Wechsel bei den Arbeitsschritten und Arbeitsabläufen ist für 18 Prozent der Beschäftigten ein Problem.
Ein Klassiker in der Pflege sind atypische Arbeitszeiten, sprich Randarbeitszeiten und Wochenenddienste. Was die Vereinbarkeit von Familie oder Privatleben und Beruf in einem weiblich dominierten Beruf selbstredend erschwert. Während im Schnitt 20 Prozent aller unselbstständig Beschäftigten sagen, diese Bereiche lassen sich nur mittel bis schlecht vereinbaren, sind es in der Altenpflege 27 Prozent und in der Krankenpflege 21 Prozent. Tradierte Rollenbilder von familiärer Care-Arbeit, die nach wie vor verstärkt Frauen betrifft, tun das ihre dazu.
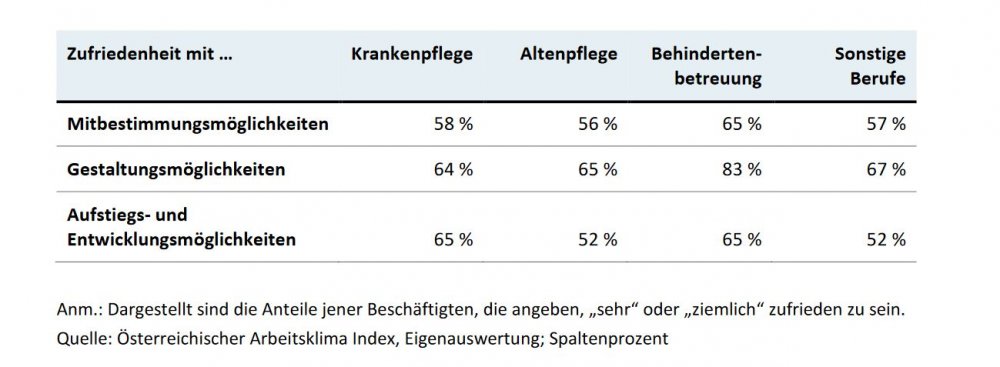
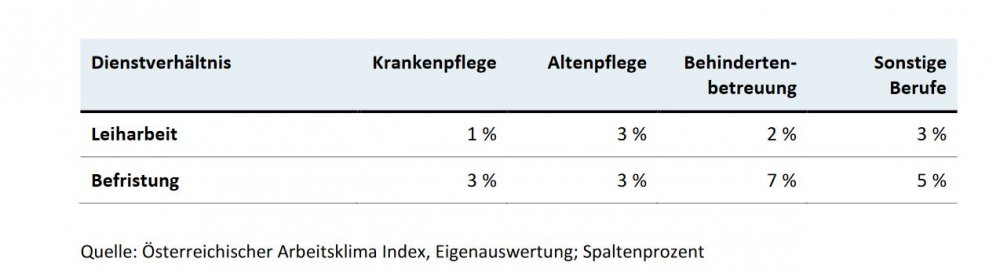
Neben dem Arbeitsort, Stichwort Pendeln, beeinflusst vor allem das Dienstverhältnis die Jobzufriedenheit. Übrigens: Laut dem Migration Outlook der OECD aus 2015 waren 2012/13 in Europa mehr als 29 Prozent der mobilen und häuslichen Betreuungs- und Pflegekräfte im Ausland geboren und kamen, wenn man Europa betrachtet, vor allem aus Rumänien, der Ukraine, Moldawien und Polen. In Österreich und der Tschechischen Republik kommen sie auch aus der Slowakei. Befristete Arbeitsverhältnisse oder Leiharbeit, überhaupt atypische Beschäftigungsverhältnisse, bringen Pflegende zudem wenig überraschend viel eher dazu, aus dem Beruf aussteigen zu wollen. Entwicklungs- und Aufstiegschancen, Planbarkeit, Finanzen... all das ist hier begrenzt.
Pflegelehre als Modellversuch
Rauch will hier ebenfalls nachbessern: Die Beschäftigung von Pflegekräften aus dem Ausland ist derzeit bereits erleichtert. Sie können als Pflegeassistenz oder Pflegefachassistenz arbeiten, bis die Nostrifikation abgeschlossen ist. Rauch will den Zugang weiter erleichtern und die Anerkennung ausländischer Abschlüsse beschleunigen.
Einen ganz wesentlichen Teil sehen Experten aber schon im Nachwuchs. Prioritärer Teil einer Pflegereform muss allerdings eine Ausbildungsoffensive sein, die sicherstellt, dass bis 2030 zusätzlich 100.000 Pflegekräfte in Österreich zur Verfügung stehen, so Anna Parr, Generalsekretärin der Caritas: „Es muss zudem sehr viel attraktiver werden, sich für den Pflegeberuf zu entscheiden und vor allem auch in diesem lange tätig zu sein. Dazu gehören auch die entsprechenden Rahmenbedingungen. Gemeinsames Ziel muss eine Situation sein, dass Dienstpläne und Personalschlüssel so gestaltet werden können, dass sie wieder ausreichend Zeit mit den Pflegebedürftigen vorsehen“.
Seitens der Pflegereform wird es Ausbildungszuschüsse geben und Umsteigern soll der Einstieg in die pflegerische Tätigkeit erleichtert werden. Zudem ist, vorerst als Modellversuch, eine Pflegelehre für Jugendliche angedacht.
Daten&Fakten: Der Mangel in Zahlen
In Österreich sind zurzeit rund 127.000 Pflege- und Betreuungspersonen (100.600 Vollzeitäquivalente) im akutstationären Bereich und im Langzeitbereich beschäftigt: rund 67.000 im Krankenhaus und rund 60.000 im Langzeitbereich. so eine Studie der GÖG (Gesundheit Österreich GmbH) aus 2019, die auch eine mittelfristige Prognose erarbeitet hat. Der zukünftige Bedarf für das Jahr 2030 ergibt sich aus dem Ersatzbedarf aufgrund von Pensionierungen und dem Zusatzbedarf aufgrund der demografischen Entwicklung. Die Gesamtsumme aus Zusatzbedarf und Ersatzbedarf liegt somit bei rund 76.000 zusätzlich benötigten Personen in der Pflege im Zeitraum von 2017 bis 2030. Für Pflegefachkräfte (DGKP, PFA und PA) entspricht dies einem jährlichen Bedarf von 3.900 bis 6.700 zusätzlichen Personen (in Abhängigkeit von der demografischen Entwicklung).
Arbeitsklima-Index Sozialministerium